目的: 探讨女性膀胱脱垂的超声特点及其与压力尿失禁(SUI)的相关性。方法: 将2016年4月–2018年4月就诊的90例膀胱脱垂合并SUI的患者,设为脱垂+SUI组;将同期90例膀胱脱垂患者设为脱垂组;另将95例健康体检女性设为对照组(无泌尿系统疾病)。各组均经会阴进行盆底二维超声检查。比较各组超声参数,根据二维超声检测结果进行膀胱脱垂的分型。比较不同分型膀胱脱垂患者的超声参数。结果: 脱垂+SUI组和脱垂组的膀胱尿道后角(PUA)、膀胱颈下降值(BND)、膀胱后壁最低点下降值、尿道旋转角均明显高于对照组,均差异有统计学意义( P<0.01)。脱垂+SUI组的膀胱后壁最低点下降值、尿道旋转角均明显低于脱垂组,差异有统计学意义( P<0.01)。脱垂+SUI组以Ⅰ、Ⅱ型膀胱脱垂为主。Ⅰ、Ⅱ型膀胱脱垂患者的PUA均明显高于Ⅲ型,膀胱后壁最低点下降值、尿道旋转角均明显低于Ⅲ型,均差异有统计学意义( P<0.01)。结论: 二维盆底超声能够对膀胱脱垂及其不同类型进行评估和分析。SUI患者的膀胱脱垂以膀胱尿道膨出为主,主要超声表现特点为膀胱尿道后角增大及膀胱颈漏斗的形成。
Objective: To explore the relationship between cystocele and stress urinary incontinence (SUI) in women by ultrasonography.Methods: From April 2016 to April 2018, 90 patients with cystocele complicated with SUI treated in our hospital were set as the cystocele+SUI group. In the same period, 90 patients with cystocele who came to our hospital were set as the cystocele group (without SUI). During the same period, 95 female patients who came to our hospital for physical examination were set as the control group (no urinary system disease). Two-dimensional ultrasound examination of pelvic floor was performed by perineum in each group. The ultrasound parameters of each group were compared, and the bladder prolapse was classified according to the results of two-dimensional ultrasound. The ultrasound parameters of patients with cystocele of different types were compared.Results: In both the cystocele+SUI group and the cystocele group, the posterior cystourethral angle (PUA), the descending value of bladder neck (BND), the descending value of the lowest point of the posterior wall of the bladder and the rotation angle of the urethra were significantly increased as compared with those in the control group ( P < 0.01). In the cystocele+SUI group, the lowest point of the posterior wall of the bladder and the rotation angle of the urethra were significantly reduced as compared with those in the cystocele group ( P < 0.01). In the cystocele+SUI group, type I and Ⅱ cystocele dominated. The PUA of patients with type Ⅰ and type Ⅱ cystocele was significantly increased, and the lowest point of the posterior wall of the bladder and the rotation angle of the urethra were significantly decreased as compared with that of type Ⅲ ( P < 0.01).Conclusion: Two-dimensional pelvic floor ultrasound can be used to evaluate and analyze cystocele and its different types. Cystocele in SUI patients is mainly cystourethrocele, and the main ultrasonic manifestations are enlargement of the posterior angle of cystourethra and formation of the bladder neck funnel.
压力性尿失禁(stress urinary incontinence, SUI)的发生与各盆底支持组织损伤、其他原因导致膀胱与近端尿道之间的压力不对等相关[1]。研究报道表明, 膀胱颈的活动度增高和SUI密切相关[2]。由于尿道后壁的下降使其与前壁无法有效闭合, 致使尿道括约肌关闭机制发生异常, 进而形成膀胱颈漏斗, 引发漏尿[3]。膀胱颈漏斗形成后, 膀胱逼尿肌的收缩失去稳定性, 引起膀胱尿道压力不等, 这可能是导致尿道括约肌缺陷发生的主要原因[4]。目前SUI及盆腔脏器脱垂已成为国内外学者研究的热点, 但关于超声评估女性膀胱脱垂与压力性尿失禁方面, 大部分研究仅对比了合并压力性尿失禁与未合并压力性尿失禁的膀胱脱垂患者的影像学表现[5], 本研究在此基础上, 将膀胱脱垂进行了分型, 进一步分析盆底超声表现, 探讨其与女性压力性尿失禁的相关性。
将2016年4月– 2018年4月收治的90例膀胱脱垂合并SUI的患者设为脱垂+SUI组, 患者入院主诉腹压增加时有漏尿或盆底脏器脱垂, 经临床检查、尿道动力学检查证实; 同期就诊的90例未合并SUI膀胱脱垂患者设为脱垂组; 同时将体检无泌尿系统疾病的女性95例设为对照组。
SUI诊断标准: 参照中华医学会妇产科学分会妇科盆底学组制定的我国SUI诊断指南《外科疾病诊断标准》中的诊断[6], 即喷嚏、咳嗽、大笑或者运动等腹压增高时出现尿液不自主地自尿道口漏出; 尿动力学检查表现为充盈性膀胱测压时, 在腹压增高而无逼尿肌收缩的情况下出现不随意的漏尿。
膀胱脱垂超声诊断及分型标准: 膀胱最低点位于耻骨联合下缘以下10 mm可诊断为膀胱脱垂, 将膀胱尿道后角开放≥ 140° 的膀胱脱垂归类为膀胱尿道膨出(Ⅰ 、Ⅱ 型), 膀胱后角完整< 140° 的膀胱脱垂归类为孤立性膀胱膨出(Ⅲ 型)[7]。
纳入标准: 均为顺产经产妇; 符合知情同意原则。排除标准: 脱垂+SUI组需排除感染性尿失禁、神经源性尿失禁、混合型尿失禁; 各组均排除Valsalva动作不标准者及严重妇科疾病及盆腔疾病的患者。
膀胱脱垂合并SUI的患者90例, 年龄35~72岁, 平均(52.5± 6.3)岁; 平均病程(5.7± 1.6)个月。膀胱脱垂组的患者90例, 年龄36~73岁, 平均(52.9± 6.4)岁; 平均病程(5.5± 1.6)个月。对照组患者95例, 年龄34~75岁, 平均(53.1± 6.9)岁; 平均病程(5.6± 1.9)个月。组间年龄、病程比较差异无统计学意义(P> 0.05)。
应用美国GE Voluson E8超声诊断仪, 腹部容积探头, 频率4~8 MHz。检查前嘱受检者排空粪便, 膀胱适度充盈。检查时, 受检者保持截石位姿势, 并将髋部适度屈曲。在探头套好一次性医用薄膜手套, 然后均匀涂抹耦合剂, 将探头轻柔放入受检者阴部进行检查。主要行矢状切面观察。选择耻骨联合下缘作为参照水平, 耻骨联合以下为负, 以上为正。检查过程中能清晰显示膀胱-尿道状况以及阴道直肠-肛管等盆底解剖结构。在受检者静息下、最大Valsalva情况下分别进行图像采集, 在静息状态下测量膀胱尿道后角(posterior urethrovesical angle, PUA), 最大Valsalva状态下计算Valsalva动作前后膀胱颈下降值(descending value of bladder neck, BND)、膀胱后壁最低点下降值和尿道旋转角。
比较各组超声参数, 并根据二维超声检测结果, 对脱垂+SUI组、脱垂组的膀胱脱垂进行分型。比较不同分型膀胱脱垂患者的超声参数。
通过SPSS 22.0软件完成数据资料统计学分析, P< 0.05为差异有统计学意义。计量资料以
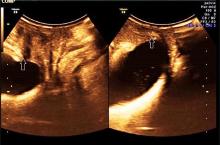
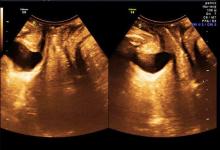
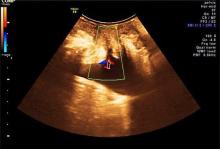
二维超声检测结果显示, 各组间静息状态及Valsalva动作下各超声参数比较均存在明显差异, 方差分析结果提示差异有统计学意义(P< 0.01)。脱垂+SUI组、脱垂组的PUA、BND、膀胱后壁最低点下降值、尿道旋转角均明显高于对照组, 均差异有统计学意义(P< 0.01)。脱垂+SUI组的膀胱后壁最低点下降值、尿道旋转角均明显低于脱垂组, 差异有统计学意义(P< 0.01)(表1)。各组静息状态下盆底二维超声声像图见图1~3。
| 表1 各组静息状态、Valsalva动作后的二维超声参数比较 |
根据二维超声检测结果, 对脱垂+SUI组、脱垂组的膀胱脱垂进行分型。结果显示, 脱垂+SUI组以Ⅰ 、Ⅱ 型膀胱脱垂为主(79例); 脱垂组Ⅰ 、Ⅱ 型与Ⅲ 型的比率基本相当(43 vs. 47)。统计结果显示, 两组膀胱脱垂分型差异有统计学意义(χ 2=32.968, P< 0.01)。
脱垂+SUI组、脱垂组的Ⅰ 、Ⅱ 型膀胱脱垂患者的PUA均明显高于Ⅲ 型, 膀胱后壁最低点下降值、尿道旋转角均明显低于Ⅲ 型, 差异均有统计学意义(P< 0.01)。两组的不同膀胱脱垂分型的BND值均无明显统计学差异(P> 0.05)。见表2、3。
| 表2 脱垂+SUI组不同膀胱脱垂分型的二维超声参数 |
| 表3 脱垂组不同膀胱脱垂分型的二维超声参数 |
在临床上, 女性SUI及膀胱脱垂分型的诊断和分级有多种检查方法, 影像学检查能够对膀胱脱垂及SUI进行初步筛查, 检测方法简便。本研究中, 盆底二维超声检测结果显示, 脱垂+SUI组、脱垂组的PUA、BND、膀胱后壁最低点下降值、尿道旋转角均明显高于对照组, 均差异有统计学意义(P< 0.01)。脱垂+SUI组的膀胱后壁最低点下降值、尿道旋转角均明显低于脱垂组, 差异有统计学意义(P< 0.01)。说明二维超声能够明显体现压力性尿失禁及膀胱脱垂的影像学特征, 也说明膀胱脱垂的前盆腔支持组织结构及功能存在缺陷。
盆底超声能够对膀胱脱垂及其分型进行诊断, 与POP-Q评估体系具有较好的一致性[8, 9]。根据超声参数中膀胱最低点位置、膀胱尿道后角、尿道旋转角等指标, 将膀胱脱垂分为膀胱尿道膨出(Ⅰ 、Ⅱ 型)和孤立性膀胱膨出(Ⅲ 型)两种类型。
进一步分析脱垂+SUI组、脱垂组的膀胱脱垂类型, 分型结果显示, 脱垂+SUI组患者的膀胱脱垂以Ⅰ 、Ⅱ 型为主, 说明SUI的主要症状与膀胱颈及尿道中段功能缺陷有关, 而不是膀胱尿道的高活动性。
本研究中, 膀胱尿道膨出(Ⅰ 、Ⅱ 型)患者进行Valsalva动作后, 膀胱尿道后角≥ 140° [脱垂+SUI组为(145.29± 13.41)° , 脱垂组为(147.06± 13.56)° ], 表明膀胱颈水平膀胱的基底部与尿道形成了一个光滑的表面, 导致膀胱颈漏斗的形成, 而这正是压力性尿失禁的重要标志。Ⅰ 、Ⅱ 型膀胱脱垂患者的膀胱后壁最低点下降值、尿道旋转角均明显低于Ⅲ 型, 均差异有统计学意义(P< 0.01)。提示孤立性膀胱脱垂的膀胱后壁最低点位置更低, 脱垂程度更加严重。
膀胱漏斗的形成可能与近端尿道的支持结构松弛、活动性增高、尿道关闭压较弱有关, 而上述因素也是导致SUI患者漏尿的重要原因[10]。在脱垂组患者中, 也可见膀胱漏斗的形成, 但是患者无SUI症状, 可能是由于此时患者仅存在近端尿道功能紊乱, 而末端尿道括约肌还能够维持正常的排尿的机制[11, 12]。
本研究还发现, 脱垂组患者中47例为孤立性膀胱膨出, Valsalva动作后具有完整的膀胱尿道后角(125.73± 13.56)° , 超声检测结果显示, 膀胱颈位置多靠近耻骨联合后方, 而膀胱后壁最低点位于膀胱颈下方。既往研究显示, 这可能与分娩导致的肛提肌损伤有关, 也有可能是盆底结构松弛造成的盆底支持结构薄弱引起的膀胱脱垂症状[13, 14]。
综上所述, 二维盆底超声能够对膀胱脱垂及其不同类型进行评估和分析, 也能够清晰地显示膀胱、尿道及周边组织的支持结构。不同类型的膀胱脱垂超声参数有所不同, 孤立性膀胱脱垂的膀胱尿道后角完整, 膀胱后壁脱垂程度严重。SUI患者的膀胱脱垂以膀胱尿道膨出为主, 主要超声表现特点为膀胱尿道后角增大及膀胱颈漏斗的形成, 可作为临床诊断SUI的客观依据。本研究由于客观条件的限制, 入组样本例数较少, 在样本的筛选方面未进行倾向性评分匹配, 在今后的研究中, 将加大样本例数, 尽量通过倾向性评分匹配的统计学方法, 将可能影响统计结果准确度的因素排除后再进行分析。
| [1] |
|
| [2] |
|
| [3] |
|
| [4] |
|
| [5] |
|
| [6] |
|
| [7] |
|
| [8] |
|
| [9] |
|
| [10] |
|
| [11] |
|
| [12] |
|
| [13] |
|
| [14] |
|